Дитячий туберкульоз – специфічний вид ураження органів і тканин, викликаний патологічними мікобактеріями (паличками Коха). Інфекційно-запальний процес формується через паразитування хвороботворних бацил, що передаються по повітрю від однієї людини іншій. Діагностика туберкульозу у дітей важлива для виявлення в суспільстві носіїв небезпечної інфекції. Процедура включає в себе комплекс заходів (ПЛР діагностику, бактеріологічний посів мокротиння, мікроскопічні дослідження, туберкулінові проби, бронхоскопію, КТ, рентгенографію), допомагає вчасно почати лікування і усунути розвивається патологію в дитячому організмі.
Туберкульоз у дітей – загальні відомості
Щоб розуміти важливість діагностики туберкульозу у дітей, дорослим людям потрібно знати особливості захворювання. Інфекційна патологія розвивається у дітей, утворюючи запальні вогнища (звані туберкульозна гранульома). Вони локалізуються в різних органах. Туберкульоз вважається соціально небезпечною патологією, оскільки за минулі десятиліття чисельність захворіли на нього постійно зростає. Сухотна хвороба поширюється серед дорослих людей, нею страждають маленькі діти і люди підліткового віку.
Епідеміологічна ситуація з туберкульозом в Росії за останні роки погіршилася. Фтизіатри реєструють 16-19 нових випадків зараження в рік на 100 тисяч жителів країни. Статистика по дітях до 14 років ще сумніше. Інфікування туберкульозними бактеріями серед них зустрічається в 15-60% випадків.
Фтизіатри та педіатри направляють зусилля на ранню діагностику туберкульозу, профілактику хвороби. Лікарі надають жителям регіонів корисну статистичну інформацію про інфекції, повідомляють про шляхи передачі хвороботворних бацил і факторах ризику. Наприклад, наводиться статистика захворюваності по різних країнах і континентах. Згідно з даними ВООЗ (організація охорони здоров’я, яка контролює поширення туберкульозу в більшості держав світу), ризик підхопити сухотні бацили зростає в регіонах із слабким економічним розвитком.
Щорічно в світі з’являється 9 млн. Нових хворих з туберкульозом. Рівень смертності від цієї патології досягає 1,5 млн. Пацієнтів на рік. ВООЗ також повідомляє, що кожен 3-й житель планети заражений туберкуліновими мікобактеріями і виступає прихованим носієм інфекції.
Наступні фактори обумовлюють поширення інфекції:
- знижений економічний рівень розвитку країни;
- збільшення кількості ВІЛ-інфікованих осіб;
- зростання алкоголізму і наркоманії;
- несприятлива екологія в регіонах;
- формування нових видів туберкульозу, стійких до розробленим протитуберкульозних ліків.
Захворюваність сухотної патологією у дітей зростає пропорційно інфікування нею дорослих. Статистична інформація ВООЗ свідчить про те, що за минулі 10 років щорічно реєструвалося від 1-10 нових випадків дитячого туберкульозу у пацієнтів різного віку.
Епідемія сухотної хвороби торкнулася і країн СНД, де присутній перевищення рівня захворюваності у дітей молодше 14 років.
Нижче наведена статистика по цим державам (вказано кількість випадків захворювання на 100 тисяч неповнолітніх жителів регіону):
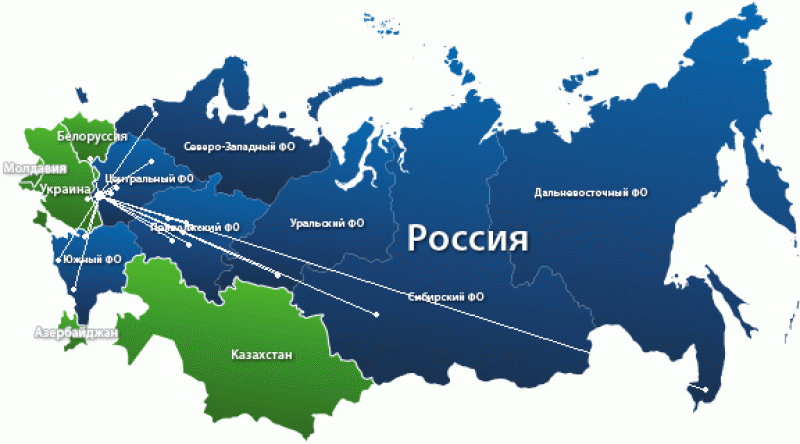
- Киргизія, Казахстан – 30;
- Росія – 15;
- Молдавія – 20;
- Грузія, Україна – 8-10;
- Вірменія – 10.
Зустрічаються поодинокі випадки постановки діагнозу «туберкульоз» у дітей, які проживають в державах з високим рівнем розвитку економіки (Японія, держави, що входять в Євросоюз, США). Патологічні бацили завозяться сюди з малорозвинених країн. Африка лідирує за кількістю дітей, інфікованих паличкою Коха (200-800 на 100 тис. Неповнолітніх жителів).
Підвищені показники захворюваності зустрічаються на території Азії (Філіппіни, Китай, Індія, В’єтнам, Афганістан). У світі 85% випадків зараження мікобактеріями туберкульозу припадає на Азіатський і Африканський континенти.
Факти про хворобу
Туберкульоз належить до числа древніх захворювань. Вчені, вивчаючи анатомічні особливості муміфікованих тіл давньоєгипетських фараонів, що покояться в пірамідах Хеопса, виявили в їх кістках туберкульозні зміни. Симптоми сухот описувалися в літературі і медичних трактатах минулих століть. Однак перші збудники хвороби виявив науковий діяч Роберт Кох. Сталося це 24 березня 1882 року. Патологічні мікроорганізми, що провокують розвиток туберкульозу, названі на честь першовідкривача. Дата відкриття захворювання тепер вважається всесвітнім днем боротьби з туберкульозом.
Захоплюючі факти, пов’язані з цим захворюванням:
- народна назва патології – сухоти (люди дали таке найменування, тому що хворі під впливом туберкульозної інтоксикації «чахли», мали хворобливий зовнішній вигляд і швидко помирали);
- лікарі відносять туберкульоз до специфічних інфекційних процесів, тому що хвороба провокує прогресування запалення, невластивого для інших патологій внутрішніх органів;
- захворювання руйнує внутрішні органи пацієнта (раніше медики вважали, що туберкулінові мікроорганізми не паразитують на волоссі і нігтях, проте пізніше інформацію вивчили ретельніше і з’явилися докази паразитування палички Коха на нігтьових пластинах і волосяному стрижні);
- символ боротьби з туберкульозом – ромашка (перша в Росії благодійна акція, спрямована на збір грошей для боротьби з сухотами, проведена в 1912 році, а всім людям, жертвували кошти, роздавали по білій ромашці).
Лікування туберкульозу – тривалий процес, який займає кілька місяців і навіть років. Щоб зцілитися, людина проходить повний терапевтичний курс. Інакше паличка Коха «звикне» до вводиться в організм медикаментів, виробить стійкість до них, і подальша терапія стане безглуздою.
Причини дитячого туберкульозу
Стінки туберкульозних мікобактерій стійкі до впливу кислот. Вони зберігають життєздатність в різних умовах.
Палички Коха легко переносять такі дії:
- заморожування;
- нагрівання;
- вплив антибіотиків;
- вплив лугів і кислот.
Для патогенних бактерій характерним вважається зміна морфологічних властивостей за рахунок здатності до утворення L-форм.
Серйозну небезпеку для людей представляють 2 види туберкулінових бактерій:
- людська;
- бичача.
Освіта первинного туберкульозного вогнища у дитини відбувається після потрапляння всередину мікобактерій. Спочатку вірус позиціонується як загальна інфекція, а після попадання збудника в сприятливе середовище формує туберкульозні горбки. Завершується патологічний процес розсмоктування, кальцинацією або фіброзними перетвореннями сформувалися вогнищ. Усередині них залишаються живі туберкульозні мікроорганізми. Якщо трапляється повторне інфікування, хвороба загострюється і прогресує. Патологічні мікобактерії через кров і лімфу поширюються по всьому організму, створюючи множинні осередки в інших органах. Процес називається вторинним туберкульозом.
Місця поширення туберкульозної інфекції (установи, громадські місця, колективи, сім’я, де знаходиться хворий з відкритою формою патології) підвищують ризики захворюваності дітей до 50% і більше.
Наступні фактори ризику, підвищують ймовірність зараження сухотної хворобою:
- епідеміологічні (дошкільник контактував з зараженим людиною, їв м’ясо або пив молоко, здобуте з тварин, інфікованих паличкою Коха);
- медико-біологічні (відсутній щеплення БЦЖ у малюка, що проживає в регіоні з неблагополучною епідеміологічною обстановкою по туберкульозу, існує генетична схильність, позначається негативний вплив стресів і супутні хронічні патології, малюк інфікований СНІД або ВІЛ);
- соціальні (незбалансоване харчування, наркотична або алкогольна залежність батьків, ведення бездомного способу життя або проживання в інтернаті, притулку, шкідливі звички дітей, приналежність пацієнта до бідної або багатодітній родині з низьким рівнем доходу, еміграція дітей з держав з несприятливою епідеміологічною обстановкою по туберкульозу).
Найбільша сприйнятливість до туберкульозним бацили виявляється у грудних дітей. Новонароджені страждають генералізованим типом інфекції, а в організмі малюків старше 2-х років в 75% випадків розвивається туберкульоз легень.
Класифікація туберкульозу у дітей
Туберкульоз в дитячому віці класифікується за наступними критеріями.
- Активність патологічних процесів (активний, неактивний).
- Анамнез хвороби (первинно діагностований, рецидивний).
- Властивості туберкулінової палички (чутливий, стійкий до хімічного впливу і лікарських препаратів).
- Локалізація патологічного вогнища (дихальні органи, позалегеневий, міліарний).
Діти молодшого дошкільного віку хворіють на різні форми туберкульозу. Найчастіше в анамнезі малюків зустрічаються менінгококової інфекції, міліарний туберкульоз, первинний туберкульозний комплекс.
туберкульозний менінгіт
Вірус туберкульозного менінгіту порушує мозкові оболонки.
Хвороба швидко прогресує і супроводжується такими симптомами:

- головні болі;
- підвищення температури тіла;
- зміна настрою, підвищена млявість;
- через 2 тижні після початку хвороби послаблюються м’язи обличчя, з’являється блювота, запалюються очні оболонки, сповільнюється пульс, виникає запор;
- менінгоенцефаліт при туберкульозі порушує цілісність окремих ділянок мозку і призводить до функціональних збоїв в організмі.
Туберкульозний менінгіт часто доповнюється поєднаними захворюваннями. Діагностика патології передбачає проведення повноцінного обстеження для виявлення вірусних і грибкових інфекцій.
Одужання настає через рік, якщо малюка систематично обстежують і лікують за допомогою перевірених і надійних терапевтичних методик. Лікар призначає загальне і додаткове лікування, орієнтуючись на зовнішні симптоми хвороби.
Первинний симптоматичний комплекс при туберкульозі
Ознаки первинного туберкульозного комплексу:
- підвищення температури тіла до 40 ° C;
- хворобливі відчуття в легенях;
- сильний кашель;
- неоднорідне дихання;
- занепад сил, знижений апетит;
- формування пневматичних вузлів в легенях;
- проникнення інфекції в регіональні внутрігрудні лімфовузли.
Фтизіатр ставить діагноз на підставі результатів проби Манту і рентгенологічного огляду. Курс лікування складається з процедур хіміотерапії, а також патогенетичного впливу на вірус в стаціонарі.
Туберкульоз внутрішньогрудних лімфовузлів
Паличка Коха потрапляє в окремі ділянки дихальної системи, а саме – середню частину грудної порожнини в районі бронхів і легеневий корінь.
Симптоми розвивається патології:
- відсутність апетиту;
- підвищення температури до субфебрильного рівня;
- адінаміческіе стан, нестабільність нервової системи, нервове збудження;
- різка втрата ваги;
- підвищення пітливості вночі;
- порушення сну.
Методи діагностики цього типу туберкульозу:
- комплекс аналізів, які допомагають виявити МБТ (мікобактерії туберкульозу);
- рентген.
Ефективність призначеного терапевтичного курсу оцінюється за результатами перших 3-х місяців лікування в стаціонарі. У цей період лікарі застосовують комплекс найсильніших медикаментів. Якщо з’являється позитивна динаміка, чисельність ліків зменшується до 2-х видів.
міліарний туберкульоз
Міліарний туберкульоз вражає великі ділянки в дихальних органах, нирках і селезінці бульбашками типу X.
Хвороба характеризується гострим перебігом і розділяється на 2 види:
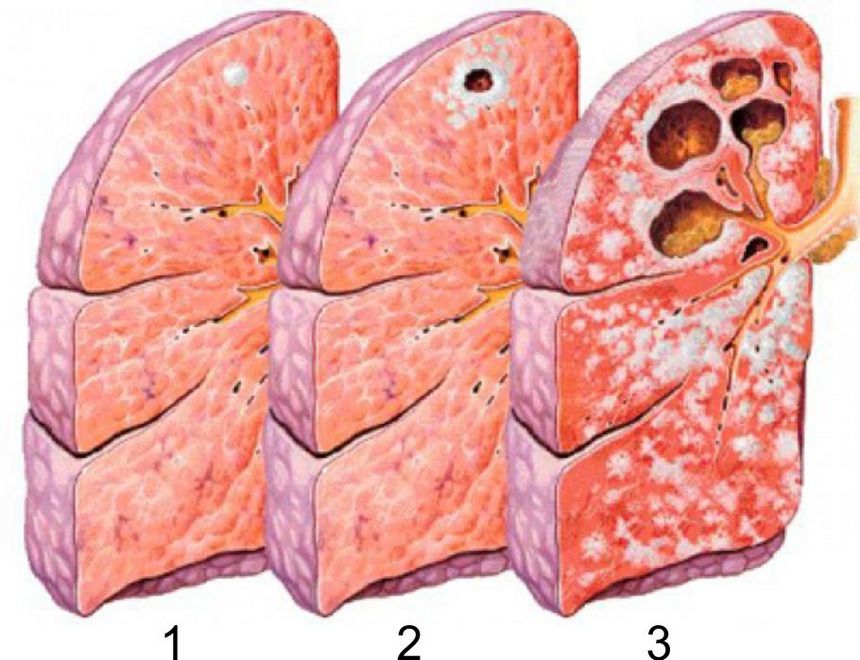
- Гострий сепсис. Стандартний комплекс досліджень не допомагає діагностувати захворювання, оскільки патологія має розмиті симптоми. Хвороба в більшості випадків закінчується летальним результатом.
- Гострий туберкульоз міліарного типу. Розвивається гостре отруєння організму, пацієнт скаржиться на утруднене дихання і підвищену температуру. Первинна стадія захворювання пов’язана з розвитком обмежених туберкульозних процесів. Відсутність лікування призводить до формування великого міліарного туберкульозу.
Головний спосіб діагностики патології – УЗД (з його допомогою лікар бачить збільшену селезінку і печінку). Пацієнту призначаються аналізи сечі і крові, рентгенологічне обстеження грудної клітки. Лікування проводиться із застосуванням комплексу протитуберкульозних ліків і триває 6 місяців. Використовуються додаткові методики – фізіотерапія, дихальна гімнастика, введення в організм імуномодулюючих ліків.
Організм дітей дошкільного та молодшого шкільного віку в меншій мірі схильний до зараження міліарний туберкульоз. Хвороба у них протікає в легкій формі і вражає невеликі ділянки внутрішніх органів.
інфільтративний туберкульоз
Захворювання пов’язане з накопиченням рідини в легенях (нерідко вона містить кров’яні домішки).
Загальні симптоми такі:
- погіршення самопочуття;
- підвищення температури;
- зниження або втрата апетиту.
Постановка діагнозу здійснюється лікарем на підставі результатів рентгену. Рентгенологічне обстеження визначає площу ураження внутрішніх органів і вид скупчення патогенних мікроорганізмів.
Інфільтрати при такому туберкульозі приймають такі форми:
- бронхобулярная;
- облаковідние;
- округла;
- лабарная.
Лікування проводиться в стаціонарі, під суворим наглядом лікарів, і з застосуванням сильнодіючих медикаментів. Інфільтрати можуть розпадатися, і єдиний правильний вихід в цьому випадку – проведення операції для усунення загрози життю пацієнта.
Туберкульоз периферичних лімфовузлів
Інфікування туберкуліновими мікобактеріями частіше стосується периферійних лімфовузлів, розташованих під щелепами, підборіддям або на шиї. Вузлики стають рухливими і болючими, в них розвивається казеїновий некроз. Поступово наростає запальний процес, шкіра в підсумку лопається, а на патологічному ділянці формується свищ, наповнений гноєм. Згодом виразки рубцюються.
Симптоми у захворювання наступні:
- температура 40 ° C;
- болить голова;
- розвивається загальна слабкість.
З метою діагностики застосовується метод біопсії заражених лімфовузлів. Також виконується рентген грудної клітки і уражених ділянок, у пацієнта беруться туберкулінові проби.
 Курс лікування передбачає використання сильнодіючих антибіотиків, а в ситуаціях, загрозливих людського життя – проведення хірургічного втручання. Щоб прискорити процес одужання і знизити ризик рецидивів хвороби, медики включають в терапевтичний курс лимфотропное лікування.
Курс лікування передбачає використання сильнодіючих антибіотиків, а в ситуаціях, загрозливих людського життя – проведення хірургічного втручання. Щоб прискорити процес одужання і знизити ризик рецидивів хвороби, медики включають в терапевтичний курс лимфотропное лікування.
У підлітковому віці туберкульоз периферичних лімфовузлів характеризується важким перебігом, перетворюючись в дисеміновану або інфільтративну форму.
дисемінований туберкульоз
Перебіг хвороби пов’язане з утворенням декількох вогнищ ураження. Патологія розвивається в гострій, подстро або хронічній формі. Підгострий перебіг супроводжується кашлем з виділенням кров’янистої мокроти, охриплостью голосу, хворобливими відчуттями в горлі. Хронічна форма хвороби супроводжується загальною слабкістю, виділенням мокроти, підвищенням температури, утрудненим диханням, набряком. На благополучні прогнози лікування впливає стадія захворювання. Якщо дисемінований туберкульоз виявлений вчасно, пацієнт швидко поборе патологію.
Медики, які розробляють план лікування дисемінований форми туберкульозу, враховують неймовірну стійкість мікобактерій до багатьох типів ліків. У зв’язку з цим медикаментозні препарати підбираються індивідуально для кожного пацієнта.
симптоми захворювання
Дитячий туберкульоз характеризується багатогранністю проявів, тому його симптоми легко сплутати з іншими захворюваннями. Часто патологія розвивається взагалі без зовнішніх проявів.
Пацієнти з туберкульозною інфекцією скаржаться на такі прояви хвороби:
- захворювання дихальних шляхів, що повторюються багато разів (бронхіти, пневмонії);
- кишкові інфекції;
- постійні застуди;
- інтоксикація організму.
Симптоматика хвороби на перших стадіях непомітна, а з’являється тільки при переході патології в ускладнену форму.
В цьому випадку організм хворої людини відчуває цілу гаму симптомів:

- субфебрильна температура (37-38 ° C), підвищується ввечері і зберігається протягом тривалого тимчасового періоду;
- підвищена стомлюваність, необгрунтована дратівливість, головні болі, депресії, слабкість;
- втрата апетиту, на тлі якої різко знижується маса тіла;
- збільшення пітливості в нічний час доби;
- ламкі нігті, сухі шкірні покриви;
- збільшені периферичні лімфовузли;
- бліді шкірні покриви, зміна форми пальців (вони стають схожими на барабанні палички);
- серцеві болі, тахікардія;
- ниючі болі в суглобах;
- прояв алергічних реакцій на шкірі і в підшкірних кровоносних судинах;
- гормональні збої в підлітковому віці;
- збої в роботі шлунково-кишкового тракту;
- збільшена селезінка і печінку.
Якщо туберкульоз розвивається в дихальних органах, у дітей, крім отруєння організму, виникають і інші прояви. Наприклад, маленький пацієнт скаржиться на кашель, у нього відкривається кровотеча з легень, з’являється кровохаркання і задишка. Клінічна картина доповнюється болями в області грудної клітини.
Ранній період первинного інфікування туберкульозом
Туберкульозний збудник починає свою взаємодію з людським організмом безсимптомно. Перший етап його паразитування триває 6-12 місяців з моменту інфікування. Протягом 6-8 тижнів туберкулінові проби Манту у неповнолітніх пацієнтів демонструють «віражі» (перехід з негативного результату до позитивного). Дітей з такою реакцією направляють до фтизіатра для консультації. Надалі вони знаходяться під наглядом цього фахівця близько року. Організм дитини з позитивною пробою Манту залишається інфікованим мікобактеріями. Несприятливі умови призводять до розвитку локальних форм туберкульозу.
Туберкульозне отруєння дітей і підлітків
Інтоксикація організму у дітей та підлітків при туберкульозі – проміжна стадія між первинним інфікуванням і локальним зараженням. Процес діагностується за допомогою рентгенологічних методів.
Для клінічного перебігу туберкульозної інтоксикації характерні неспецифічні ознаки, а саме:

- тахікардія;
- нездужання;
- дратівливість;
- зниження ваги;
- підвищена схильність до простудних захворювань (бронхіт, ГРВІ);
- тривале збереження субфебрильної температури на рівні 37-38 ° C;
- висока пітливість уві сні;
- множинне збільшення лімфовузлів (мікрополіаденія).
Туберкульозна інтоксикація, яка зберігається у дітей більше 1-го року, свідчить про хронічний перебіг захворювання.
Первинний туберкульозний комплекс
Для цієї форми сухотної хвороби характерні 3 ознаки:
- запальний процес у вогнищі, куди потрапила інфекція;
- запалення лімфатичних стовбурів і капілярів, розвивається на тлі гнійних процесів (приймає гостру або хронічну форму);
- ураження регіональних лімфовузлів.
Розвиток первинного комплексу при туберкульозної інфекції відбувається при поєднанні масивної інфекції з підвищеною здатністю до зараження з погіршенням імунобіологічних властивостей організму. У 95% випадків вірус локалізується в тканинах легенів або кишечнику, іноді паличка Коха поселяється в мигдалинах, шкірі, середньому вусі, слизових оболонках носа.
Початок хвороби – гостре або подстро. Симптоматика схожа з гострою пневмонією, плевритом або грипом. У ряді випадків первинний туберкульозний комплекс починається безсимптомно. На тлі патології виникають такі клінічні прояви – задишка, субфебрильна температура, кашель, інтоксикація. Первинний осередок зараження проходить кілька фаз (інфільтрацію, розсмоктування, ущільнення і кальцинації).
туберкульозний бронхоаденіт
Туберкульозний бронхоаденіт – патологічний процес, що розвивається у внутрішньогрудних лімфовузлах у дітей. Він пов’язаний зі специфічними змінами в легеневому средостении і корені. Клінічні форми туберкульозного бронхоаденита діагностуються у малюків в 75-80% випадків.
Поширений тип туберкульозної інфекції супроводжується наступним набором симптомів:

- субфебрильна температура;
- внутрішнє отруєння організму;
- кашель, схожий з тим, що виникає при кашлюку (надривний, грудної) або низький з переходом до високого (бітональний);
- гучне, дихання зі свистом.
Кашель і труднощі з диханням при туберкульозному бронхоаденіте пов’язані зі здавленням бронхів і трахеї лімфатичними вузлами, що збільшуються в розмірах.
Лікар, проводячи огляд хворого з такими симптомами, звертає увагу на розширену мережу вен під шкірою, в області верхньої частини спини або грудей.
Туберкульозний бронхоаденіт загрожує ускладненнями. Діти з таким захворюванням страждають від ендобронхітом і легеневої емфіземи. Захворювання за своїми ознаками схоже на лімфогранулематоз, запальну аденопатію неспецифічного характеру, саркоїдоз Бека, лімфосаркому. Діагностика передбачає диференціацію описуваної патології від схожих хворобливих станів.
Дитячий туберкульоз і його діагностика
Сухотна хвороба широко поширена в сучасному світі, і тому батькам слід знати, як перевірити дитини на туберкульоз. Фтизіатри використовують різні способи діагностування, що допомагає виявити патологію на ранній стадії і успішно її вилікувати.
Основні методи діагностики туберкульозу у дітей:
- клінічний огляд маленького пацієнта, в ході якого лікар виявляє тривожні симптоми (кашель, слабкість, кровохаркання, пітливість, субфебрильна температура, постійну втому, зниження працездатності);
- діагностичний тест Манту (введення під шкіру зі внутрішньої сторони передпліччя антигену туберкулінової мікобактерії);
- діагностика ПЛР (вивчення полімеразної ланцюгової реакції з метою отримання більш точних результатів обстеження);
- використання технік генної інженерії;
- аналізи крові;
- квантіфероновий тест;
- Т-клітинні туберкулінові маркери;
- Діаскінтест;
- променева діагностика.
Комплекс сучасних методів для діагностики дитячого туберкульозу дозволяє отримати максимально достовірні результати і виявити наявність мікобактерій. Існуючі методи діагностики допомагають фтизіатра дізнатися про розвиток активних патологічних процесів або інфікуванні паличкою Коха.
огляд
Лікар проводить клінічний огляд дитини з підозрою на туберкульоз, звертаючи увагу на такі клінічні ознаки:
- порушення амплітуди руху грудної клітини при диханні;
- різке зниження ваги;
- збільшення лімфовузлів.
Достовірність первинних методів діагностики туберкулінової інфекції – мінімальна. Щоб уточнити діагноз, потрібен додатковий комплекс аналізів. Однак саме огляд хворого на першому етапі дозволяє скласти загальну клінічну картину захворювання, припустити наявність недуги та відправити пацієнта на спеціальне обстеження.
Методики променевої діагностики
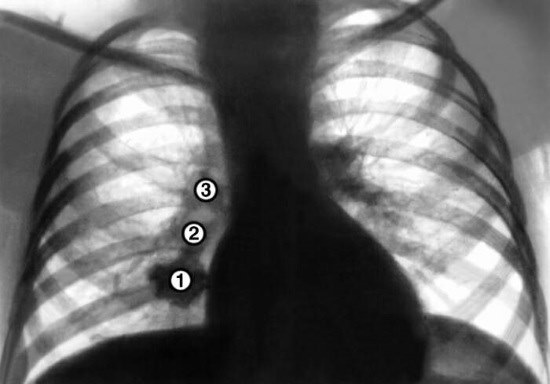
 Основний метод виявлення інфекції туберкульозу після первинного огляду – це променева діагностика. Однак потрібно розуміти, що спосіб представляє певну небезпеку. Діагностичне опромінення застосовують частіше для дорослих людей, ніж для дітей. Перед проведенням маніпуляцій не потрібна спеціальна підготовка. Виняток становлять тільки однорічні та новонароджені малюки, які нервують і вередують, потрапивши під лікарський маніпуляційний кабінет. Їм потрібен час, щоб звикнути до незнайомій обстановці.
Основний метод виявлення інфекції туберкульозу після первинного огляду – це променева діагностика. Однак потрібно розуміти, що спосіб представляє певну небезпеку. Діагностичне опромінення застосовують частіше для дорослих людей, ніж для дітей. Перед проведенням маніпуляцій не потрібна спеціальна підготовка. Виняток становлять тільки однорічні та новонароджені малюки, які нервують і вередують, потрапивши під лікарський маніпуляційний кабінет. Їм потрібен час, щоб звикнути до незнайомій обстановці.
Розшифровка результатів обстеження виконується лікарем, що володіє відповідними знаннями.
Променевої скринінг на туберкульоз допомагає виявити такі відхилення:
- вогнища вірусної інфекції;
- туберкуломи;
- інфільтрати;
- каверни;
- збільшені внутрігрудні лімфовузли;
- скупчення повітря в плевральних ділянках;
- кальцінати;
- фіброзні процеси в сполучних тканинах.
Визначити такі особливості на рентгенівському знімку зможе тільки лікар, що володіє відповідними знаннями і достатнім досвідом роботи в області медичних скринінгів.
Променева терапія при обстеженні на туберкульоз представлена наступними маніпуляціями:
- Рентгенографія. За допомогою цієї процедури медики отримують оглядовий або прицільний знімок органу, в якому утворився осередок ураження туберкульозом. Рентгенографія надає лікарям і томографічні зрізи. Патологічні ділянки відображені на рентгенівських плівках.
- Флюорографія. Профілактичний спосіб діагностики туберкульозу, який застосовують для обстеження дітей шкільного віку (старше 15-ти років). Фтизіатри рекомендують проходити флюорографічне обстеження раз на рік.
- Рентгеноскопія. Зображення патологічного органу виводиться на комп’ютерний монітор (а не на плівку, як при рентгенографії). На рентгеноскопічних зображеннях видно скупчення повітряних бульбашок і рідини в плевральній порожнині, діагност має можливість порахувати їх кількість і обсяг.
- Комп’ютерна томографія. КТ – сучасний і високоефективний метод обстеження дітей з підозрою на туберкульоз. Допомагає виявити навіть зміни незначних розмірів. КТ у порівнянні зі способами, в яких застосовується радіооблученіе, вважається більш ефективним в плані безпеки для здоров’я маленького пацієнта.
- МРТ. Основу цього обстеження на туберкульоз становить магнітне опромінення. Спосіб інформативний і безпечний для здоров’я.
Фтизіатр виписує направлення дитині на рентгенівське обстеження тільки при наявності позитивних проб на туберкулін, підвищеної виразності симптомів захворювання, виявленні ВІЛ-інфекції або паличок Коха в мокроті.
Використання променевої діагностики для виявлення туберкульозу у дитини здійснюється тільки за потребою (оскільки процедура буває небезпечною для зростаючого організму). Фтизіатр призначає променеве обстеження у випадках, коли зроблені раніше аналізи повідомляють про інфікування туберкуліновими мікобактеріями.
Проби Манту
Щоб попередити поширення туберкульозу, серед молодшого покоління щорічно проводиться тестування Манту. Кожна дитина отримує укол препарату туберкуліну. Засіб, що містить в своєму складі антигени збудника, викликає місцеву реакцію на шкірі в місці ін’єкції. Якщо ділянка, куди був зроблений укол, почервонів, запалився, на ньому з’явилася набряклість – медики говорять про паразитуванні туберкульозної інфекції в організмі пацієнта.
 Туберкулін, який підшкірно вводять при тестах Манту, виготовляється із загиблих паличок Коха. Вони вважаються збудником сухотної хвороби, тому організм розпізнає компоненти прищепного препарату як інфекцію. Сильний запальний процес розвивається, якщо імунна система людини знайома з введеним вірусом.
Туберкулін, який підшкірно вводять при тестах Манту, виготовляється із загиблих паличок Коха. Вони вважаються збудником сухотної хвороби, тому організм розпізнає компоненти прищепного препарату як інфекцію. Сильний запальний процес розвивається, якщо імунна система людини знайома з введеним вірусом.
Проба Перкі – різновид тесту Манту, суть якої полягає в нанесенні препарату з мікобактеріями туберкульозу на поверхню шкіри. Туберкулін не містить живих патогенних бацил, тому не завдає шкоди організму людини. Однак це засіб характеризується високими алергічними показниками, тому після його введення на шкірі утворюється гіпереміческая реакція.
Місце, куди був зроблений укол для проби Манту, не можна піддавати таким діям:
- чесати;
- змащувати антисептичними складами (зеленкою, йодом, перекисом водню);
- мочити водою;
- закривати лейкопластиром або бинтом.
Утворився червоний горбок потрібно всіляко захищати від будь-якого впливу до тих пір, поки фтизіатр не оцінить результати тесту. Інакше діагностика виявиться недостовірною.
Протипоказання до тесту Манту
Бувають випадки, коли діагностичний тест Манту робити не можна.
До них відносяться:
- шкірні хвороби;
- інфекційні та простудні захворювання, що протікають в гострій або хронічній формі;
- епілептичні припадки;
- алергічні реакції;
- лихоманка, висока температура.
Якщо пробу Манту відклали через інфекційне захворювання або ГРВІ, провести процедуру дозволяється через 1 місяць після повного одужання.
ПЛР діагностика
Полімеразна ланцюгова реакція дає високоточний результат, однак у процедури – висока ціна. Обстеження ПЛР проводять після бронхоскопії, використовуючи для аналізу мокротиння, кров, еякулятную рідина, слиз або змиви з шлунка. Метод ефективний при діагностиці різних вірусних захворювань. його активно використовують в своїй роботі вірусологи, мікробіологи, імунологи. Універсальність методики полягає в тому, що лаборант виявляє інфекцію в біоматеріалу вже на перших стадіях її розвитку.
Діагностичні маніпуляції при ПЛР грунтуються на вивченні окремих частинок ДНК, з подальшим біосинтезу матеріалу і визначенням класу мікроорганізмів.
З боку процедура ПЛР здається складною, але насправді витрати часу на неї менше в порівнянні з іншими способами виявлення туберкульозу. Патогенні мікроорганізми виявляються в день здачі біоматеріалу для досліджень. Відпадає необхідність штучного вирощування мікобактерій або здачі аналізів крові для їх виділення із загальної середовища. Шматочок нитки ДНК – єдине, що потрібно для повноцінного дослідження. Процедура проводиться в пробірці, де отриманий біоматеріал змішується з фізіологічним розчином.
Аналіз складається з 3-х етапів:
- спеціальна медична рідина допомагає виділити фрагменти ДНК;
- лаборант поміщає розчин в термостат і копіює шматочки ДНК, використовуючи техніку ампліфікації;
- відбувається розпізнавання ДНК збудників туберкульозу.
Метод ПЛР діагностики має один істотний недолік. Він не розрізняє живі палички Коха від загиблих, тому неефективний при діагностиці рецидивів хвороби у людей, вже вилікувалися від сухот. У таких випадках, крім ПЛР, потрібно ще й серологічне обстеження.
аналізи крові
 Діагностувати туберкульоз у дітей по крові можна різними способами. Наприклад, проводиться імуноферментний аналіз, що дозволяє виявити антитіла до мікобактерій. Мета цього аналізу – з’ясувати, чи може організм маленького пацієнта самостійно протистояти туберкульозної інфекції.
Діагностувати туберкульоз у дітей по крові можна різними способами. Наприклад, проводиться імуноферментний аналіз, що дозволяє виявити антитіла до мікобактерій. Мета цього аналізу – з’ясувати, чи може організм маленького пацієнта самостійно протистояти туберкульозної інфекції.
Результати імуноферментного аналізу отримують через 2 години, однак вони не володіють високою точністю. Діагностичний метод застосовується в регіонах з низькими показниками інфікування.
Загальні аналізи крові призначаються фтизіатром при наявності запалення в дитячому організмі, що має неясну природу. Аналіз не дозволяє діагностувати туберкульоз, проте він повідомляє про збільшення чисельності палички-ядерних нейтрофілів або лейкоцитів.
При підозрі на туберкульоз забір крові для аналізу роблять з метою складання повної клінічної картини хвороби. Уточнити діагноз допоможе комплексна діагностика.
Збір і дослідження мокротиння
Діагностика дитячого туберкульозу лабораторним методом передбачає дослідження мокротиння, що виділяється під час кашлю. Щоб отримати достовірні результати діагностики, біоматеріал слід правильно зібрати.
На цей рахунок існують такі рекомендації:
- в поліклініці терапевт видає для збору мокротиння герметичний і стерильний контейнер;
- перед процедурою людина повинна прополоскати водою порожнину рота, провести чистку зубів;
- збір мокротиння проводиться вранці, на голодний шлунок (в цей час накопичується максимальна кількість біоматеріалу в бронхах);
- потрібно простежити, щоб у ємність потрапила тільки мокрота, без слини (вона – густа і каламутна).
Лаборант починає дослідження мокротиння з її ретельного огляду. У туберкульозних хворих мокротинні слиз містить кров’яні включення у вигляді прожилок. Далі матеріал піддається бактеріоскопії (мокрота забарвлюється спеціальним складом, а потім вивчається під мікроскопом).
 Бактеріологічний метод дослідження на туберкульоз грунтується на вирощуванні патогенних бактерій в поживних середовищах. Також діагности використовують біологічний метод дослідження мокротиння, суть якого полягає в інфікуванні піддослідних тварин (частіше – морських свинок) вмістом слизових оболонок легенів хворої людини. Правда, вже доведено, що він малоефективний, тому дослідження посіву мокротиння декількома способами зараз залишається пріоритетним.
Бактеріологічний метод дослідження на туберкульоз грунтується на вирощуванні патогенних бактерій в поживних середовищах. Також діагности використовують біологічний метод дослідження мокротиння, суть якого полягає в інфікуванні піддослідних тварин (частіше – морських свинок) вмістом слизових оболонок легенів хворої людини. Правда, вже доведено, що він малоефективний, тому дослідження посіву мокротиння декількома способами зараз залишається пріоритетним.
Квантіфероновий тест
Квантіфероновий тест – сучасний спосіб діагностики туберкульозу, який допомагає виявити латентні і відкриті форми патології. За допомогою цього тесту лікарі виявляють у крові дитини інтерферони (особливі компоненти, які формуються тільки після інфікування туберкульозними мікобактеріями). Діагностика проводиться в пробірці, тому зовнішні чинники не спровокують виникнення похибок.
Діаскінтест
Мета Діаскінтест – виключити ймовірність помилково-позитивної реакції на щеплення Манту. З його допомогою уточнюються і відсіваються такі реакції, усуваються помилки і підходять для дітей, батьки яких проти тесту Манту. Проведення Діаскінтест допомагає відсіяти з числа захворілих тих дітей, які страждають алергією на туберкулін і пацієнтів з хибнопозитивної реакцією на пробу Манту.
ТАМ-ТВ (Т-клітинний маркер туберкульозу)
TAB-TM – високочутливий тест, що визначає реакцію дитячого організму на виявлення Т-клітинних маркерів. Експрес-метод діагностики туберкульозу з’явився недавно, грунтується на дослідженні мокротиння. Захворювання діагностується шляхом численних лабораторних маніпуляцій з біоматеріалом. В ході дослідження в лабораторії вивчають реакції між клітинами, визначають наявність кластера в цих структурах.
бронхоскопія
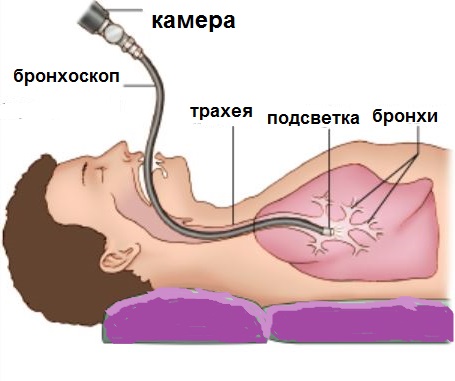 Бронхоскопія проводиться в випадках, коли зібрати мокротиння самостійно не виходить. Дослідження бронхів проводиться спеціальним апаратом, бронхоскопом, натщесерце. Його вводять всередину через порожнину рота або ніс. Лікар обстежує пацієнта перед процедурою, в разі необхідності призначає заспокійливі ліки. Дорослим людям перед процедурою дають місцевий наркоз, дітям – загальну анестезію.
Бронхоскопія проводиться в випадках, коли зібрати мокротиння самостійно не виходить. Дослідження бронхів проводиться спеціальним апаратом, бронхоскопом, натщесерце. Його вводять всередину через порожнину рота або ніс. Лікар обстежує пацієнта перед процедурою, в разі необхідності призначає заспокійливі ліки. Дорослим людям перед процедурою дають місцевий наркоз, дітям – загальну анестезію.
аналізи сечі
По аналізах сечі не можна діагностувати дитячий туберкульоз. Однак він допомагає скласти загальну картину хвороби а іноді інформує лікаря про серйозні ускладнення в нирках (підвищується чисельність лейкоцитів, еритроцитів, білка).
Профілактика
Основний метод боротьби з туберкульозною інфекцією у дітей – щеплення БЦЖ і застосування хімічних ліків. Ін’єкції БЦЖ робляться 3 рази в житті:
- новонародженому дитині;
- 7-річному школяреві;
- 14-річному підлітку.
Вакцина виробляє імунітет до вірусного захворювання, проте має протипоказання до використання. Наприклад, якщо вагітна жінка заражена ВІЛ, інфекція від неї передасться малюкові, і в такому випадку БЦЖ робити не можна.
Лікарі в пологовому будинку рекомендують відмовитися від щеплення, якщо у близьких родичів новонародженого в дитинстві виникли ускладнення. Щеплення БЦЖ заборонена малюкам з важкими генетичними відхиленнями, дефіцитом ферментів, порушеннями центральної нервової системи. Процедура протитуберкульозної вакцинації переноситься, якщо у крихти виявляється інфекція або дитина народилася недоношеною.
Туберкульоз у дітей – особливості його лікування в Москві і регіонах
Лікування дитячого туберкульозу в Москві проводить медична компанія Інвітро. На сайті організації можна дізнатися важливу інформацію про те, скільки коштує комплекс послуг з діагностики, адреси центрів в Московському регіоні, що проводяться аналізах. Надаються безкоштовні консультації. Добрі відгуки від відвідувачів отримує медичний центр «Альтернатива» в Самарі. Установа використовує в роботі інноваційні діагностичні технології, тому звернувшись сюди, пацієнт отримує можливість відновлення органів і тканин, пошкоджених туберкульоз.